EL PERIOPERATORIO: PREOPERATORIO, INTRAOPERATORIO Y POSTOPERATORIO.
1.- Cirugía: concepto y clasificación.
La cirugía es
la rama de la Medicina que se dedica a curar mediante la realización de incisiones
en el organismo. El paciente que se somete a una intervención quirúrgica, que
implica la pérdida de continuidad, deliberada y planeada de las estructuras
anatómicas, con el fin de detener, aliviar o eliminar un proceso patológico,
requiere de cuidados de enfermería que garanticen la seguridad y eficiencia
para poder establecer e integrar lo más pronto posible a la persona a su vida
habitual en las mejores condiciones posibles, para ello es necesario que el
enfermero (a) cuente con las competencias que le permitan identificar los
riesgos y/o posibles complicaciones, a través de la metodología del proceso
enfermero
La clasificación
de la cirugía puede hacerse atendiendo a varios criterios: objetivo,
necesidad, modalidad y características del tejido a intervenir.
En función del objetivo.
![]() Cirugía
diagnóstica: ayuda a llegar al diagnóstico.
Cirugía
diagnóstica: ayuda a llegar al diagnóstico.
![]() Cirugía curativa: con ella curamos la
enfermedad. Ej. extirpación del apéndice.
Cirugía curativa: con ella curamos la
enfermedad. Ej. extirpación del apéndice.
![]() Cirugía
reparadora: restaura la función o aspecto de un tejido.
Cirugía
reparadora: restaura la función o aspecto de un tejido.
![]() Cirugía paliativa: no es curativa,
sirve para paliar los síntomas producidos por la enfermedad.
Cirugía paliativa: no es curativa,
sirve para paliar los síntomas producidos por la enfermedad.
En función de la necesidad.
![]() Cirugía
opcional: no es esencial para la vida. Ej. cirugía estética.
Cirugía
opcional: no es esencial para la vida. Ej. cirugía estética.
![]() Cirugía programada: es necesaria para
el paciente pero puede demorarse en el tiempo. Ej. cataratas.
Cirugía programada: es necesaria para
el paciente pero puede demorarse en el tiempo. Ej. cataratas.
![]() Cirugía urgente: debe hacerse con
rapidez por ser necesaria para salvar la vida. Ej. hemorragia interna,
perforación de víscera hueca,...
Cirugía urgente: debe hacerse con
rapidez por ser necesaria para salvar la vida. Ej. hemorragia interna,
perforación de víscera hueca,...
En función de la modalidad.
![]() Cirugía menor: intervenciones en las
que no se abre ninguna cavidad interna, se realiza con anestesia local y,
habitualmente, no requiere sala de reanimación.
Cirugía menor: intervenciones en las
que no se abre ninguna cavidad interna, se realiza con anestesia local y,
habitualmente, no requiere sala de reanimación.
![]() Cirugía mayor: intervenciones en las
que sí se abre cavidad y requieren de anestesia general y sala de reanimación
postquirúrgica.
Cirugía mayor: intervenciones en las
que sí se abre cavidad y requieren de anestesia general y sala de reanimación
postquirúrgica.
![]() Cirugía de alta precoz: en ella el
paciente no permanece ingresado más de tres días tras la intervención.
Cirugía de alta precoz: en ella el
paciente no permanece ingresado más de tres días tras la intervención.
![]() Cirugía mayor ambulatoria: el paciente
marcha a casa en el mismo día de la intervención.
Cirugía mayor ambulatoria: el paciente
marcha a casa en el mismo día de la intervención.
En función de las características del
tejido a intervenir.
![]() Cirugía limpia: los tejidos no están
inflamados, no ha habido trauma previo ni intervención anterior sobre la zona.
No se penetra en tracto respiratorio, digestivo, genitourinario o cavidad
orofaringea. Si es necesario colocar un drenaje, éste deberá ser cerrado.
Cirugía limpia: los tejidos no están
inflamados, no ha habido trauma previo ni intervención anterior sobre la zona.
No se penetra en tracto respiratorio, digestivo, genitourinario o cavidad
orofaringea. Si es necesario colocar un drenaje, éste deberá ser cerrado.
![]() Cirugía
limpia-contaminada: se penetra en tracto respiratorio, digestivo o
genitourinario bajo condiciones controladas y no existe contaminación añadida.
Cirugía
limpia-contaminada: se penetra en tracto respiratorio, digestivo o
genitourinario bajo condiciones controladas y no existe contaminación añadida.
![]() Cirugía contaminada: los tejidos están
inflamados pero no hay pus. Puede existir vertido de líquidos orgánicos. Ej.
salida importante de contenido gastrointestinal.
Cirugía contaminada: los tejidos están
inflamados pero no hay pus. Puede existir vertido de líquidos orgánicos. Ej.
salida importante de contenido gastrointestinal.
![]() Cirugía sucia: existe pus, perforación
de víscera o herida abierta con más de 4 horas sin tratamiento especifico.
Cirugía sucia: existe pus, perforación
de víscera o herida abierta con más de 4 horas sin tratamiento especifico.
2.- El proceso quirúrgico.
2.1.- Concepto y etapas del proceso quirúrgico.
El proceso
quirúrgico es el conjunto de actos médicos y cuidados de enfermería
realizados a un paciente que va a ser intervenido por presentar una patología
cuya solución es quirúrgica.
Consta de tres
etapas claramente diferenciadas:
![]() Etapa preoperatoria: es la etapa del
proceso quirúrgico comprendida desde que se decide la intervención hasta que el
paciente entra en quirófano.
Etapa preoperatoria: es la etapa del
proceso quirúrgico comprendida desde que se decide la intervención hasta que el
paciente entra en quirófano.
![]() Etapa intraoperatoria: es la
intervención quirúrgica propiamente dicha.
Etapa intraoperatoria: es la
intervención quirúrgica propiamente dicha.
![]() Etapa postoperatoria: comienza cuando
el paciente sale de quirófano y termina en el momento de su alta hospitalaria.
Etapa postoperatoria: comienza cuando
el paciente sale de quirófano y termina en el momento de su alta hospitalaria.
Por otra parte, entendemos por asistencia perioperatoria al conjunto de
cuidados que recibe el paciente antes, durante y tras la intervención
quirúrgica.
La situación
del paciente es distinta en cada una de estas etapas, requiriendo de una
atención específica por parte del personal sanitario que ha de ofrecer en cada
uno de estos momentos una asistencia de calidad.
2.2- Atención preoperatoria al paciente quirúrgico.
Se denomina atención
preoperatoria o asistencia preoperatoria
a los cuidados prestados al paciente por el personal sanitario desde que
se decide su intervención quirúrgica o ingresa para ser intervenido hasta el
momento de su traslado a quirófano. Estos cuidados van encaminados a preparar
tanto física como mentalmente al paciente para disminuir el riesgo de la
intervención y facilitar una recuperación favorable.
El preoperatorio se divide en:
Mediato: desde que se decide la
cirugía hasta 12 horas antes de la intervención.
Inmediato: 12 horas antes de la
intervención hasta que el paciente es colocado en la mesa quirúrgica en el
quirófano.
2.2.1.- Acomodación del paciente quirúrgico.
El paciente puede ingresar en el hospital
para ser intervenido por varías vías:
![]() A través del servicio de urgencias para
intervenciones con carácter urgente.
A través del servicio de urgencias para
intervenciones con carácter urgente.
![]() Mediante
cita previa para intervenciones programadas.
Mediante
cita previa para intervenciones programadas.
En los casos de intervención programada, se
le asigna al paciente una fecha concreta para que ingrese, que generalmente es
uno o dos días antes de la intervención.
El enfermo es acompañado por un celador
hasta la habitación asignada y éste último es, además, el que porta la historia
clínica del paciente.
El personal de enfermería será el encargado
de la acogida del paciente y explicará al mismo la localización y
funcionamiento de los distintos dispositivos (timbres de llamada, iluminación,
localización del aseo,...) A continuación, el DUE debe realizar la entrevista o
anamnesis y una completa exploración física.
2.2.2.- Anamnesis – exploración del paciente quirúrgico.
Anamnesis y exploración física, son, los
pasos iniciales para la elaboración del plan de cuidados de enfermería.
Comprende tanto un examen general como uno más detallado por órganos y sistemas
y un interrogatorio al paciente sobre antecedentes personales, familiares y
alergias a fármacos.
No debemos olvidar la valoración de
algunos patrones:
![]() Patrón nutricional: se valorará su
patrón nutricional y problemas relacionados. No se debe olvidar que una buena
nutrición es el principio de una buena recuperación.
Patrón nutricional: se valorará su
patrón nutricional y problemas relacionados. No se debe olvidar que una buena
nutrición es el principio de una buena recuperación.
![]() Patrón de eliminación: los pacientes
con tendencia al estreñimiento suelen ver agravado este problema durante su
ingreso hospitalario y periodo de convalecencia por el inmovilismo impuesto en
el postoperatorio. Debemos vigilar estrechamente tanto la diuresis como el
balance hídrico y comunicar cualquier desequilibrio detectado.
Patrón de eliminación: los pacientes
con tendencia al estreñimiento suelen ver agravado este problema durante su
ingreso hospitalario y periodo de convalecencia por el inmovilismo impuesto en
el postoperatorio. Debemos vigilar estrechamente tanto la diuresis como el
balance hídrico y comunicar cualquier desequilibrio detectado.
![]() Patrón actividad - ejercicio: el
paciente puede manifestar miedo a perder su independencia tras la intervención.
Le escucharemos e intentaremos tranquilizarle. Si existen ejercicios
específicos para su recuperación postoperatoria, una vez vuelva a la planta le
instruiremos en ello.
Patrón actividad - ejercicio: el
paciente puede manifestar miedo a perder su independencia tras la intervención.
Le escucharemos e intentaremos tranquilizarle. Si existen ejercicios
específicos para su recuperación postoperatoria, una vez vuelva a la planta le
instruiremos en ello.
![]() Patrón sueño - descanso: es muy
habitual que el paciente se encuentre ansioso y asustado ante la proximidad de
la intervención y que su descanso no sea reparador.
Patrón sueño - descanso: es muy
habitual que el paciente se encuentre ansioso y asustado ante la proximidad de
la intervención y que su descanso no sea reparador.
![]() Patrón sensorial: si el paciente es
portador de cualquier tipo de prótesis (auditiva, visual, dental,...) la
mantendremos hasta el momento de ir a quirófano y la colocaremos de nuevo una
vez regrese de la sala de despertar.
Patrón sensorial: si el paciente es
portador de cualquier tipo de prótesis (auditiva, visual, dental,...) la
mantendremos hasta el momento de ir a quirófano y la colocaremos de nuevo una
vez regrese de la sala de despertar.
![]() Patrón rol - relaciones: es importante
valorar la actitud del paciente y familiares, manifestaciones de cariño,
apoyo...
Patrón rol - relaciones: es importante
valorar la actitud del paciente y familiares, manifestaciones de cariño,
apoyo...
![]() Patrón de creencias: se valorarán las
creencias religiosas del paciente si así él desea manifestarlas.
Patrón de creencias: se valorarán las
creencias religiosas del paciente si así él desea manifestarlas.
Con la obtención de datos a partir de la
anamnesis, exploración y patrones se comienza a elaborar un plan de cuidados
que tiende a satisfacer las necesidades del paciente en su globalidad,
atendiendo a la aparición de problemas o complicaciones y poniendo en marcha
actitudes de intervención específicas.
![]() Recolección de datos, identificar al paciente
con pulsera. Antecedentes (alergias, DBT, HTA, marcapasos, medicación
habitual), hábitos (consumo de alcohol, tabaco, drogas), antecedentes de enfermedad
actual.
Recolección de datos, identificar al paciente
con pulsera. Antecedentes (alergias, DBT, HTA, marcapasos, medicación
habitual), hábitos (consumo de alcohol, tabaco, drogas), antecedentes de enfermedad
actual.
2.2.3.- Pruebas complementarias al paciente quirúrgico.
En las intervenciones programadas, las
pruebas complementarias ya están hechas en el momento del ingreso y se
encuentran archivadas dentro de la historia clínica. En los casos de cirugía
urgente estas pruebas preoperatorias se hacen sobre la marcha. Hay estudios
complementarios comunes a todos los tipos de intervención. Otros varían en
función del tipo de cirugía. Las pruebas habituales y comunes son:
![]() Bioquímica en sangre.
Bioquímica en sangre.
![]() Hemograma y estudio de coagulación.
Hemograma y estudio de coagulación.
![]() Bioquímica de orina.
Bioquímica de orina.
![]() Electrocardiograma.
Electrocardiograma.
![]() Radiografía de tórax.
Radiografía de tórax.
![]() Estudio preanestésico.
Estudio preanestésico.
2.2.4.- El estudio preanestésico al paciente quirúrgico.
El estudio
preanestésico es una valoración que se hace del paciente previa a su
intervención. La realiza el médico anestesista y consiste en una clasificación
del paciente según el riesgo quirúrgico. Utiliza un sistema llamado ASA, que es
el empleado por la Asociación Americana de Anestesia.
El riesgo
quirúrgico.
Cualquier patología del paciente que altere
los efectos del agente anestésico elevará los riesgos. Para asignar un riesgo,
el anestesista tiene en cuenta varios factores: edad, patologías concomitantes,
tipo de cirugía (grado de destrucción de tejidos, hemorragia, vía de abordaje,
técnica empleada...), entre otros. Así obtenemos los siguientes niveles de
riesgo:
![]() Clase I: paciente sano sometido a cirugía
electiva.
Clase I: paciente sano sometido a cirugía
electiva.
![]() Clase II: paciente con enfermedad leve.
Clase II: paciente con enfermedad leve.
![]() Clase III: paciente con enfermedad grave
que limita su actividad, pero no es invalidante.
Clase III: paciente con enfermedad grave
que limita su actividad, pero no es invalidante.
![]() Clase IV: paciente con enfermedad
incapacitante que supone un riesgo vital constante.
Clase IV: paciente con enfermedad
incapacitante que supone un riesgo vital constante.
![]() Clase
V: paciente moribundo con expectativa vital menor a las 24 horas, con o sin
operación.
Clase
V: paciente moribundo con expectativa vital menor a las 24 horas, con o sin
operación.
Factores
que influyen en la determinación del riesgo quirúrgico.
![]() Edad:
la mortalidad operatoria es más alta en edades extremas. En el anciano, el
riesgo se relaciona con los cambios degenerativos producidos en cada sistema
por el
Edad:
la mortalidad operatoria es más alta en edades extremas. En el anciano, el
riesgo se relaciona con los cambios degenerativos producidos en cada sistema
por el
envejecimiento.
![]() Obesidad:
incrementa el riesgo anestésico y la incidencia de complicaciones. La obesidad
en sí misma dificulta la técnica quirúrgica. Por otro lado, los obesos son
personas que con mucha frecuencia sufren, además, enfermedades asociadas del
tipo cardiovascular, respiratorio, trombótico...
Obesidad:
incrementa el riesgo anestésico y la incidencia de complicaciones. La obesidad
en sí misma dificulta la técnica quirúrgica. Por otro lado, los obesos son
personas que con mucha frecuencia sufren, además, enfermedades asociadas del
tipo cardiovascular, respiratorio, trombótico...
![]() Desnutrición:
eleva el riesgo y dificulta la pronta recuperación del paciente. La
hipoproteinemia se asocia a complicaciones infecciosas, retardo en la
cicatrización y a menudo coexiste con déficits inmunológicos.
Desnutrición:
eleva el riesgo y dificulta la pronta recuperación del paciente. La
hipoproteinemia se asocia a complicaciones infecciosas, retardo en la
cicatrización y a menudo coexiste con déficits inmunológicos.
![]() Situación
inmune: existen más complicaciones infecciosas en aquellos pacientes que
presenten un déficit inmunológico.
Situación
inmune: existen más complicaciones infecciosas en aquellos pacientes que
presenten un déficit inmunológico.
![]() Presencia de
patología cardiovascular: eleva el riesgo quirúrgico, ya que la
anestesia deprime el funcionamiento cardíaco y nervioso. La presencia de
infarto en los seis meses previos a la intervención, hipertensión
descontrolada, arritmias o insuficiencia cardíaca agrava los riesgos.
Presencia de
patología cardiovascular: eleva el riesgo quirúrgico, ya que la
anestesia deprime el funcionamiento cardíaco y nervioso. La presencia de
infarto en los seis meses previos a la intervención, hipertensión
descontrolada, arritmias o insuficiencia cardíaca agrava los riesgos.
![]() Patología
hepática: se asocia a desnutrición, problemas de coagulación y mayor
riesgo de hemorragia operatoria. La posibilidad de que estos pacientes
presenten en el postoperatorio alteraciones de conducta es también muy elevada.
Patología
hepática: se asocia a desnutrición, problemas de coagulación y mayor
riesgo de hemorragia operatoria. La posibilidad de que estos pacientes
presenten en el postoperatorio alteraciones de conducta es también muy elevada.
![]() Alteraciones
en la función renal: pueden agravarse durante y tras la cirugía elevando
la tasa de complicaciones.
Alteraciones
en la función renal: pueden agravarse durante y tras la cirugía elevando
la tasa de complicaciones.
![]() Otros:
tabaco, diabetes, alcoholismo, consumo de drogas, etc. aumentan también el
riesgo quirúrgico, afecta la capacidad para metabolizar agentes anestésicos,
problemas respiratorios, traumatismos, trastornos sensoriales, estrés.
Otros:
tabaco, diabetes, alcoholismo, consumo de drogas, etc. aumentan también el
riesgo quirúrgico, afecta la capacidad para metabolizar agentes anestésicos,
problemas respiratorios, traumatismos, trastornos sensoriales, estrés.
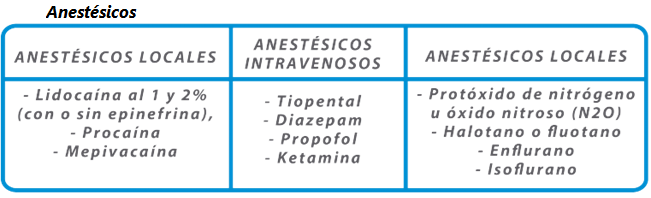
2.2.5.- La anestesia del paciente quirúrgico.
Se entiende por anestesia la administración de fármacos para disminuir de forma
parcial o total la sensibilidad con el fin de controlar el dolor durante la cirugía.
Dependiendo
del territorio en el que se administre distinguimos:
![]() Local:
administración directa del anestésico en los tejidos para crear una pequeña
zona con ausencia de sensibilidad. Se utiliza en intervenciones pequeñas. El
anestésico se puede aplicar de forma tópica sobre la piel o de forma
subcutánea.
Local:
administración directa del anestésico en los tejidos para crear una pequeña
zona con ausencia de sensibilidad. Se utiliza en intervenciones pequeñas. El
anestésico se puede aplicar de forma tópica sobre la piel o de forma
subcutánea.
Tiene la ventaja de su bajo coste, fácil administración y
permite al paciente colaborar en todo momento.
![]() Regional: anestesia de una zona del
cuerpo más amplia que la anterior mediante la inyección de un anestésico que
bloquea un grupo de fibras nerviosas. Ej. Anestesia epidural.
Regional: anestesia de una zona del
cuerpo más amplia que la anterior mediante la inyección de un anestésico que
bloquea un grupo de fibras nerviosas. Ej. Anestesia epidural.
![]() General: con el agente anestésico se
consigue la ausencia de sensación y de consciencia. Se administra de forma
inhalatoria o intravenosa.
General: con el agente anestésico se
consigue la ausencia de sensación y de consciencia. Se administra de forma
inhalatoria o intravenosa.
2.2.6.- El consentimiento informado.
El consentimiento
es un permiso obtenido del paciente para la realización de una
determinada prueba o técnica; en este caso, para una intervención quirúrgica. Antes
de firmarlo, el paciente debe estar bien informado del tratamiento que va a
recibir y de los riesgos que supone para él la intervención. Al firmarlo indica
que la elección ha sido voluntaria y protege al profesional sanitario de
cualquier reclamación legal. Si el paciente es menor de edad o no está en
plenas facultades para hacerlo, lo firmará el familiar más cercano o, en su
defecto, el tutor legal. El consentimiento informado firmado por el paciente se
archivará en su historia clínica con el resto de pruebas e informes.
2.3.- Atención al paciente en el día de la intervención.
![]() El paciente debe encontrarse en ayunas desde, al
menos, diez horas antes de la intervención. Para ello, se colgará la noche
antes de forma visible un letrero sobre su cama en el que se lea “ayunas”.
El paciente debe encontrarse en ayunas desde, al
menos, diez horas antes de la intervención. Para ello, se colgará la noche
antes de forma visible un letrero sobre su cama en el que se lea “ayunas”.
![]() Control de signos vitales.
Control de signos vitales.
![]() Rasurado de la zona si procede.
Rasurado de la zona si procede.
![]() Aseo (baño prequirúrgico) Preparación de la
piel: la finalidad del cuidado perioperatorio de la piel, es hacer que quede en
lo posible, libre de microorganismos.
Aseo (baño prequirúrgico) Preparación de la
piel: la finalidad del cuidado perioperatorio de la piel, es hacer que quede en
lo posible, libre de microorganismos.
![]() Higiene bucal con enjuague bucal (no debe presentar piezas cariadas), higiene nasal (con
mupirocina ungüento).
Higiene bucal con enjuague bucal (no debe presentar piezas cariadas), higiene nasal (con
mupirocina ungüento).
![]() Evacuación del intestino y vejiga.
Administración de enema de limpieza si está indicado.
Evacuación del intestino y vejiga.
Administración de enema de limpieza si está indicado.
![]() Retirada de prótesis y efectos personales que se
le entregarán a la familia.
Retirada de prótesis y efectos personales que se
le entregarán a la familia.
![]() Eliminación de restos de maquillaje y laca de
uñas que impedirían ver cambios en la coloración de la piel y mucosas.
Eliminación de restos de maquillaje y laca de
uñas que impedirían ver cambios en la coloración de la piel y mucosas.
![]() Administración de algún fármaco de forma
preoperatoria si está indicado en su tratamiento, ATB, ansiolíticos.
Administración de algún fármaco de forma
preoperatoria si está indicado en su tratamiento, ATB, ansiolíticos.
![]() Contactar hemoterapia según requerimiento.
Contactar hemoterapia según requerimiento.
![]() Colocación de venoclisis, SNG, sonda vesical.Comprobación
de que su expediente está completo y ha firmado el consentimiento informado.
Colocación de venoclisis, SNG, sonda vesical.Comprobación
de que su expediente está completo y ha firmado el consentimiento informado.
![]() Traslado a quirófano en su cama o camilla con la
historia clínica, pijama limpio y pelo recogido.
Traslado a quirófano en su cama o camilla con la
historia clínica, pijama limpio y pelo recogido.
![]() Preparación de unidad de paciente luego que
concurre a quirófano para recibirlo cuando regrese: disponer de oxigenoterapia, aspiración central,
pie de suero, realizar cama quirúrgica sin almohada, elementos de valor
guardados, contención familiar durante la espera.
Preparación de unidad de paciente luego que
concurre a quirófano para recibirlo cuando regrese: disponer de oxigenoterapia, aspiración central,
pie de suero, realizar cama quirúrgica sin almohada, elementos de valor
guardados, contención familiar durante la espera.
![]() .
.
2.3.1.- Preparación del campo quirúrgico: técnica de rasurado.
La zona suele estar determinada previamente
y protocolizada, pero puede variar mínimamente dependiendo de las preferencias
del cirujano. El rasurado puede hacerse con maquinilla de afeitar o con crema
depilatoria. Actualmente el rasurado no es necesariamente una rutina pues los
cortes y micro abrasiones crean un campo propicio para el desarrollo bacteriano
(el tiempo transcurrido entre el rasurado y la intervención impacta en el
número de infecciones en heridas quirúrgicas, por ello de estar indicado debe
hacerse lo más cerca al acto quirúrgico, limitándose al sitio de la incisión y
al área de curación). La piel debe ser lavada y pintada desde la noche anterior
para lograr un efecto antiséptico previo a la remoción del vello
(cirugíascardiotorácicas).
2.4. periodo transoperatorio
2.4.1. Traslado al quirófano
·
Debe ser ingresado al quirófano según reglas
correspondientes.
·
Ingreso a la sala: presentarse con el paciente,
identificarlo, corroborar los datos, revisar historia clínica, consentimiento
informado, hoja quirúrgica, resultados de estudios complementarios.
·
Garantizar la información y la instrucción
preoperatoria.
·
Localización y verificación de la intervención.
·
Monitorizar la seguridad ambiental.
·
Comprobar el funcionamiento del equipo.
·
Proveer las medidas de comodidad y seguridad del
paciente.
·
Colocar al paciente según procedimiento.
·
Monitorización psicológica y fisiológica del
paciente.
·
Comunicar la información intra operatoria
requerida en base a normatividad.
·
Procedimientos básicos según la función de
enfermería
2.4.2- Colocación del paciente en la mesa quirúrgica:
·
Decúbito dorsal (supina), paciente en decúbito
dorsal para intervenciones quirúrgicas abdominales, de cráneo y cuello, tórax y
hombro, cirugía vascular y algunos ortopédicos.
![]() Trendelenburg similar a la dorsal, pero las
rodillas descansan sobre la articulación de la mesa, la inclinación de ésta se
eleva quedando la cabeza más baja que el tronco. intervenciones quirúrgicas del
abdomen inferior o de la pelvis.
Trendelenburg similar a la dorsal, pero las
rodillas descansan sobre la articulación de la mesa, la inclinación de ésta se
eleva quedando la cabeza más baja que el tronco. intervenciones quirúrgicas del
abdomen inferior o de la pelvis.
![]() Trendelenburg invertido, se encuentra sobre su
espalda, mesa inclinada, queda más elevada la cabeza y los pies se encuentran
en un nivel más bajo.
Trendelenburg invertido, se encuentra sobre su
espalda, mesa inclinada, queda más elevada la cabeza y los pies se encuentran
en un nivel más bajo.
intervención de tiroidectomía
![]() Fowler: postura en decúbito dorsal, la sección
superior de la mesa se eleva, descansando en esta parte la espalda del
paciente, quedando semisentado. Su uso en craneotomías y cirugías faciales, se
requiere de un soporte de cabeza para estabilizar la cabeza.
Fowler: postura en decúbito dorsal, la sección
superior de la mesa se eleva, descansando en esta parte la espalda del
paciente, quedando semisentado. Su uso en craneotomías y cirugías faciales, se
requiere de un soporte de cabeza para estabilizar la cabeza.
![]() Litotomía (ginecológica) posición decúbito
dorsal, se usa un cojín kelly o un hule (antes de situar al paciente en la
parte inferior de la mesa para contrarrestar la humedad y escurrimiento de
líquidos), los glúteos sobrepasan ligeramente la articulación inferior de la
mesa, las piernas se ubican en el soporte (pierneras). usada en a cirugía
vaginal, perineal y rectal.
Litotomía (ginecológica) posición decúbito
dorsal, se usa un cojín kelly o un hule (antes de situar al paciente en la
parte inferior de la mesa para contrarrestar la humedad y escurrimiento de
líquidos), los glúteos sobrepasan ligeramente la articulación inferior de la
mesa, las piernas se ubican en el soporte (pierneras). usada en a cirugía
vaginal, perineal y rectal.
Posición prona (decúbito ventral) Se descansa sobre el
abdomen, los brazos se colocan a lo largo de los lados del cuerpo.
Intervenciones de la parte posterior del tórax, tronco o piernas. generalmente
se requiere de almohadillas para evitar presión en las prominencias óseas y
permitir la distensión del tórax al respirar. ![]() Posición decúbito ventral con apoyo de la
cabeza, igual a la anterior con la variante en cabeza, el rostro se dirige
hacia abajo y la frente se apoya en un soporte especial.
Posición decúbito ventral con apoyo de la
cabeza, igual a la anterior con la variante en cabeza, el rostro se dirige
hacia abajo y la frente se apoya en un soporte especial.
![]() Jacknife (Kraske, en navaja sevillana), se
coloca al paciente en posición decúbito ventral, separando la mesa en la parte
media, formando un ángulo, en el cual el abdomen queda apoyado, sus brazos se
dirigen hacia la cabecera de la mesa. Se emplea en cirugías rectal y coccígeas.
Jacknife (Kraske, en navaja sevillana), se
coloca al paciente en posición decúbito ventral, separando la mesa en la parte
media, formando un ángulo, en el cual el abdomen queda apoyado, sus brazos se
dirigen hacia la cabecera de la mesa. Se emplea en cirugías rectal y coccígeas.
![]() Laminectomía (posición prona modificada) es
una variante de la posición decúbito ventral, se colocan almohadillas a nivel del
abdomen, piernas y brazos para evitar la presión de los plexos nerviosos y
facilitar la respiración. Usada para cirugías de laminectomías de columna,
torácica o lumbar.
Laminectomía (posición prona modificada) es
una variante de la posición decúbito ventral, se colocan almohadillas a nivel del
abdomen, piernas y brazos para evitar la presión de los plexos nerviosos y
facilitar la respiración. Usada para cirugías de laminectomías de columna,
torácica o lumbar.
![]() Sims: En posición lateral sobre el lado no
afectado, brazos extendidos y pierna flexionada, Se curva la mesa en la parte
media y el flanco en el cual se va a practicar la cirugía, se eleva
acomodándose con almohadillas, para evitar presión de los plexos nerviosos.
Empleada para cirugías de riñón, uréteres y pulmón. El paciente se coloca
lateralmente sobre el lado no afectado, con los brazos extendidos, con la
pierna flexionada.
Sims: En posición lateral sobre el lado no
afectado, brazos extendidos y pierna flexionada, Se curva la mesa en la parte
media y el flanco en el cual se va a practicar la cirugía, se eleva
acomodándose con almohadillas, para evitar presión de los plexos nerviosos.
Empleada para cirugías de riñón, uréteres y pulmón. El paciente se coloca
lateralmente sobre el lado no afectado, con los brazos extendidos, con la
pierna flexionada.
La Mesa ortopédica se
encuentra diseñada para los procedimientos ortopédicos y de cadera, su diseño
facilita la realización de radiografías de control en el transoperatorio. La
colocación de la pierna lesionada del paciente descansa sobre un soporte
similar a una bota, la cual produce tracción (acojinada para proteger el pie)
La pierna sana descansa sobre otro soporte de la mesa.

2.4.3- Colocación de campos quirúrgicos:
Posterior a la disposición del
paciente en la posición correspondiente y a la antisepsia de piel del área, así
como la preparación de las mesas, se da inicio a la colocación de campos, esto
es, el acomodo sistemático de sabanas y campos para establecer el campo estéril
(barrera de protección), la cual es colocada conforme a su confección por
cirujano y ayudante o personal de enfermería. Así tenemos por ejemplo el orden
en una cirugía abdominal:
·
Sabana de pies.
·
Campos alrededor del sitio quirurgico
(encuadramiento del área de la incisión), que se asegura con pinzas.
·
Colocación de campo fenestrado, quedando la
abertura en el sitio de incisión.
2.4.4- Acto quirurgico
![]() Conocer la aparatología, sistemas eléctricos.
Conocer la aparatología, sistemas eléctricos.
![]() Mantenimiento de la seguridad, vigilancia
fisiológica.
Mantenimiento de la seguridad, vigilancia
fisiológica.
![]() Colaborar en minimizar los riesgos potenciales y
apegarse a las normas establecidas.
Colaborar en minimizar los riesgos potenciales y
apegarse a las normas establecidas.
![]() Mantener a los familiares informados.
Mantener a los familiares informados.
![]() Realizar el recuento de gasas, compresas,
instrumental y agujas. Al iniciar y finalizar la cirugía, para evitar riesgos
innecesarios y problema legal, el enfermero es directamente responsable y
legalmente copartícipe.
Realizar el recuento de gasas, compresas,
instrumental y agujas. Al iniciar y finalizar la cirugía, para evitar riesgos
innecesarios y problema legal, el enfermero es directamente responsable y
legalmente copartícipe.
2.5.- Atención postoperatoria al paciente quirúrgico.
El periodo postoperatorio comienza en el momento en que el
paciente sale de quirófano. En él se distinguen dos etapas: el postoperatorio
inmediato y el mediato.
Los objetivos de la atención de enfermería
en el período postoperatorio son:
![]() Informar a los familiares de cómo ha
transcurrido el acto quirúrgico.
Informar a los familiares de cómo ha
transcurrido el acto quirúrgico.
![]() Cubrir las necesidades del enfermo desde que
sale de quirófano hasta que marcha a su domicilio.
Cubrir las necesidades del enfermo desde que
sale de quirófano hasta que marcha a su domicilio.
![]() Devolver al paciente la máxima
funcionalidad posible.
Devolver al paciente la máxima
funcionalidad posible.
Una vez
finalizada la operación, el personal auxiliar suele acompañar al paciente a la
sala de reanimación, recoge el material y limpia el instrumental quirúrgico.
2.5.1.- Etapa de postoperatorio inmediato.
Transcurre en la sala de despertar, a la
que el paciente es trasladado tras la intervención al sector de recuperación, el
enfermo monitorea al paciente desde que sale de quirófano hasta que cesan los
efectos de los fármacos anestésicos y se encuentra en situación estable para
ser trasladado a su sector de internación. También es evaluado por el medico y
el anestesista. Se centrará en:
![]() Situación cardiovascular: Control de
constantes vitales, valorar coloración de la piel, abrigar al paciente si
presenta escalofríos...
Situación cardiovascular: Control de
constantes vitales, valorar coloración de la piel, abrigar al paciente si
presenta escalofríos...
![]() Función respiratoria: evaluar la vía
aérea, vigilar la frecuencia respiratoria y las características de la misma,
administrar oxigenoterapia mediante mascarilla facial,...
Función respiratoria: evaluar la vía
aérea, vigilar la frecuencia respiratoria y las características de la misma,
administrar oxigenoterapia mediante mascarilla facial,...
![]() Estado neurológico: comprobar el nivel
de conciencia, la movilidad espontánea, la orientación...
Estado neurológico: comprobar el nivel
de conciencia, la movilidad espontánea, la orientación...
![]() Aparato digestivo: vigilar la aparición
de náuseas o vómitos y colocar al paciente en posición lateral de seguridad para
disminuir el riesgo de aspiración del vómito.
Aparato digestivo: vigilar la aparición
de náuseas o vómitos y colocar al paciente en posición lateral de seguridad para
disminuir el riesgo de aspiración del vómito.
![]() Controlar
el dolor: mediante la administración de analgésicos prescritos.
Controlar
el dolor: mediante la administración de analgésicos prescritos.
![]() Observar y controlar los distintos apósitos, catéteres y sistemas de drenaje.
Observar y controlar los distintos apósitos, catéteres y sistemas de drenaje.

Nota: Cuando el paciente tiene 7 ó más puntos en esta escala, se considera que puede ser trasladado a la sala de hospitalización.
El anestesiólogo examinará al paciente
antes de darle el alta a planta y anotará en la gráfica su estado en ese
momento. Pasará a la sala de hospitalización una vez que cumpla las siguientes
condiciones:
![]() Despierto con capacidad normal de
respuesta.
Despierto con capacidad normal de
respuesta.
![]() Hemodinámicamente estable; es decir, con buena
tensión arterial y frecuencia de pulso.
Hemodinámicamente estable; es decir, con buena
tensión arterial y frecuencia de pulso.
![]() Ventilación espontánea adecuada.
Ventilación espontánea adecuada.
![]() Dolor controlado con analgesia pautada.
Dolor controlado con analgesia pautada.
El enfermero de recuperación informará la
evolución del paciente al personal de enfermería de planta y cumplimentará
debidamente la gráfica con registro de constantes y balance hídrico, así como
medicación administrada y pautada.
2.5.2.- Etapa de postoperatorio mediato.
Este período comienza cuando el paciente, una vez que ha
desaparecido el efecto anestésico
y su situación es estable, sube a la planta de hospitalización. Esto no implica
que no puedan aparecer complicaciones a partir de este momento, por lo que
debemos seguir estrechamente al enfermo para detectar de forma precoz cualquier
anomalía.
La etapa de postoperatorio
termina cuando es dado de alta a domicilio.
Intervenciones de
enfermería en la etapa de postoperatorio mediato.
Una vez en la planta, se hará una nueva
valoración anotando:
![]() constantes vitales;
constantes vitales; ![]() nivel de conciencia;
nivel de conciencia; ![]() patrón respiratorio;
patrón respiratorio; ![]() coloración de piel y mucosas;
coloración de piel y mucosas; ![]() sensación de escalofríos;
sensación de escalofríos; ![]() presencia de náuseas o vómitos;
presencia de náuseas o vómitos; ![]() existencia de dolor;
existencia de dolor; ![]() revisión de drenajes: volumen,
características del líquido;
revisión de drenajes: volumen,
características del líquido; ![]() revisión de catéteres o vías venosas;
revisión de catéteres o vías venosas; ![]() revisión de sonda urinaria;
revisión de sonda urinaria; ![]() revisión de herida y apósito...
revisión de herida y apósito...
Tras esta valoración inicial, se elaborará
un plan de cuidados integral que garantice, durante la hospitalización y hasta
el momento del alta a domicilio, la satisfacción de necesidades fundamentales y
ofrezca unos cuidados de calidad.
Se insistirá especialmente en:
![]() Función respiratoria: aspirar
secreciones cada vez que sea necesario, ya que su cúmulo puede favorecer una
infección respiratoria; animar al paciente a que tosa y haga respiraciones
profundas.
Función respiratoria: aspirar
secreciones cada vez que sea necesario, ya que su cúmulo puede favorecer una
infección respiratoria; animar al paciente a que tosa y haga respiraciones
profundas.
![]() Función cardiovascular: control de
tensión arterial y pulso (este control se realizará por turnos de trabajo del
personal; es decir, mañana, tarde y noche, aunque si es preciso se realizarán
con mayor frecuencia); vigilar drenajes por si existe pérdida excesiva de
sangre; disminuir el riesgo de aparición de alteraciones circulatorias, como es
la formación de trombos
Función cardiovascular: control de
tensión arterial y pulso (este control se realizará por turnos de trabajo del
personal; es decir, mañana, tarde y noche, aunque si es preciso se realizarán
con mayor frecuencia); vigilar drenajes por si existe pérdida excesiva de
sangre; disminuir el riesgo de aparición de alteraciones circulatorias, como es
la formación de trombos
que pueden ocluir un vaso sanguíneo
(enfermedad
tromboembólica).
![]() Ansiedad y dolor: administrar
analgésicos y valorar resultados; dispersar los miedos y temores; escuchar
activamente y dar seguridad en los momentos de desánimo; ofrecer ayuda
psicológica especializada en los casos en que sea necesario.
Ansiedad y dolor: administrar
analgésicos y valorar resultados; dispersar los miedos y temores; escuchar
activamente y dar seguridad en los momentos de desánimo; ofrecer ayuda
psicológica especializada en los casos en que sea necesario.
![]() Estado nutritivo: cuidados de la sonda
nasogástrica si la tiene; ofrecer la dieta en pequeñas cantidades hasta ver
tolerancia; añadir a la dieta suplementos si están indicados; instruir al
paciente y familiares de la importancia de una correcta alimentación para una
recuperación favorable.
Estado nutritivo: cuidados de la sonda
nasogástrica si la tiene; ofrecer la dieta en pequeñas cantidades hasta ver
tolerancia; añadir a la dieta suplementos si están indicados; instruir al
paciente y familiares de la importancia de una correcta alimentación para una
recuperación favorable.
![]() Eliminación: cuidados de la sonda
urinaria si la tiene; vigilar la diuresis y controlar el balance hídrico;
administrar enemas o laxantes para prevenir el estreñimiento agravado por la
inmovilización.
Eliminación: cuidados de la sonda
urinaria si la tiene; vigilar la diuresis y controlar el balance hídrico;
administrar enemas o laxantes para prevenir el estreñimiento agravado por la
inmovilización.
![]() Movilidad: promover la movilización
precoz y progresiva según lo indicado por su médico responsable.
Movilidad: promover la movilización
precoz y progresiva según lo indicado por su médico responsable.
![]() Sueño-vigilia:
proporcionar un ambiente tranquilo que propicie el descanso nocturno;
administrar medicación hipnótica si está prescrita.
Sueño-vigilia:
proporcionar un ambiente tranquilo que propicie el descanso nocturno;
administrar medicación hipnótica si está prescrita.
![]() Cuidados de la herida quirúrgica:
procurar que el paciente comprenda el procedimiento de curas y precauciones con
la herida e instruir a los familiares en las medidas de cuidado y signos de
alarma.
Cuidados de la herida quirúrgica:
procurar que el paciente comprenda el procedimiento de curas y precauciones con
la herida e instruir a los familiares en las medidas de cuidado y signos de
alarma.
Podemos encontrarnos muchas y variadas
complicaciones postoperatorias. En general, éstas guardan relación lineal con
el estado de salud del paciente y la complejidad de la intervención quirúrgica.
A más patología del enfermo, cirugía más agresiva y más carácter de urgencia,
mayor riesgo de complicación.
Una atención postoperatoria satisfactoria
en los pacientes quirúrgicos tiene como objetivo disminuir la incidencia de
complicaciones tras la intervención.
Algunas
de las complicaciones más
frecuentes son:
![]() Fiebre. Es un síntoma frecuente en el
postoperatorio. Su presencia no siempre indica infección pero obliga a una
exploración minuciosa.
Fiebre. Es un síntoma frecuente en el
postoperatorio. Su presencia no siempre indica infección pero obliga a una
exploración minuciosa.
Por regla general, la fiebre precoz en las primeras 48
horas tras la intervención es una respuesta biológica del organismo a la
agresión quirúrgica. Después del tercer día, las causas más frecuentes de la
fiebre son la existencia de infección urinaria o respiratoria. Cuando se debe a
infección de la herida quirúrgica, la fiebre suele manifestarse a partir del
quintosexto día del postoperatorio, junto a signos locales
inflamatorios en la herida.
![]() Complicaciones
de la herida.
Complicaciones
de la herida.
![]() Hematoma:
cuanto mayor haya sido la destrucción tisular durante la intervención, mayor
riesgo existe de acumulación de sangre en planos profundos, de hemorragia
interna y de repercusiones en el estado general del paciente (hipotensión,
taquicardia, anemia...) El hematoma puede abombar la herida quirúrgica y
dificultar el proceso normal de cicatrización. Otras
Hematoma:
cuanto mayor haya sido la destrucción tisular durante la intervención, mayor
riesgo existe de acumulación de sangre en planos profundos, de hemorragia
interna y de repercusiones en el estado general del paciente (hipotensión,
taquicardia, anemia...) El hematoma puede abombar la herida quirúrgica y
dificultar el proceso normal de cicatrización. Otras
veces lo que encontramos es hemorragia a través de la
herida, generalmente sin repercusión y de fácil control.
![]() Dehiscencia:
es la separación o rotura del cierre de una herida. Es muy característico que
cuando hay una dehiscencia a nivel de pared abdominal se produce una salida de
las asas intestinales. Se manifiesta entre el 5º y 7º día.
Dehiscencia:
es la separación o rotura del cierre de una herida. Es muy característico que
cuando hay una dehiscencia a nivel de pared abdominal se produce una salida de
las asas intestinales. Se manifiesta entre el 5º y 7º día.
![]() Infección:
suele aparecer entre el 5º-6º día tras la intervención. Los gérmenes pueden
provenir del propio paciente, del ambiente o del instrumental quirúrgico; la
zona se enrojece, presenta un aumento de temperatura local y puede drenar
material purulento. Si hay colección purulenta, hay que drenarla, tomar muestra
para cultivo microbiológico y comenzar tratamiento antibiótico.
Infección:
suele aparecer entre el 5º-6º día tras la intervención. Los gérmenes pueden
provenir del propio paciente, del ambiente o del instrumental quirúrgico; la
zona se enrojece, presenta un aumento de temperatura local y puede drenar
material purulento. Si hay colección purulenta, hay que drenarla, tomar muestra
para cultivo microbiológico y comenzar tratamiento antibiótico.
![]() Complicaciones respiratorias. Las
infecciones respiratorias son la principal causa de muerte postoperatoria. Las
manifestaciones clínicas suelen ser fiebre, disnea y, a veces, dolor
pleurítico. Si se acompaña de insuficiente oxigenación, aparecerá cianosis,
taquipnea y disminución del nivel de conciencia. El empleo de anestésicos, la
intubación orotraqueal o la aspiración de contenido gástrico son factores
Complicaciones respiratorias. Las
infecciones respiratorias son la principal causa de muerte postoperatoria. Las
manifestaciones clínicas suelen ser fiebre, disnea y, a veces, dolor
pleurítico. Si se acompaña de insuficiente oxigenación, aparecerá cianosis,
taquipnea y disminución del nivel de conciencia. El empleo de anestésicos, la
intubación orotraqueal o la aspiración de contenido gástrico son factores
favorecedores de infección respiratoria postoperatoria.
![]() Complicaciones cardíacas. No es raro
encontrar cifras de tensión arterial elevadas en el postoperatorio de un
paciente que no era hipertenso, ya que ésta es una de las reacciones del
organismo al dolor. Por este mismo mecanismo, pueden aparecer cierto tipo de
arritmias cardíacas. Ante la presencia de algún tipo de arritmia no conocida en
el paciente se debe hacer su estudio mediante electrocardiograma e instaurar
tratamiento específico si procede.
Complicaciones cardíacas. No es raro
encontrar cifras de tensión arterial elevadas en el postoperatorio de un
paciente que no era hipertenso, ya que ésta es una de las reacciones del
organismo al dolor. Por este mismo mecanismo, pueden aparecer cierto tipo de
arritmias cardíacas. Ante la presencia de algún tipo de arritmia no conocida en
el paciente se debe hacer su estudio mediante electrocardiograma e instaurar
tratamiento específico si procede.
Una de las complicaciones más temidas es el infarto de
miocardio postoperatorio, entidad con gran mortalidad, que suele manifestarse a
los 3-4 días de la intervención.
![]() Complicaciones renales. Los anestésicos
de acción prolongada y una hipertrofia prostática en el varón son favorecedores
de retención urinaria aguda que obliga a sondaje urinario evacuatorio. Los
portadores de sonda urinaria de forma prolongada en el postoperatorio se
asocian a mayor aparición de infecciones urinarias que los no portadores. No es
raro encontrar un detrimento de la función renal durante el postoperatorio: la
hipotensión mantenida, deshidratación, pérdida de líquido intraoperatorio y
escasa reposición de los mismos pueden precipitar esta complicación que se
manifestará inicialmente por oliguria.
Complicaciones renales. Los anestésicos
de acción prolongada y una hipertrofia prostática en el varón son favorecedores
de retención urinaria aguda que obliga a sondaje urinario evacuatorio. Los
portadores de sonda urinaria de forma prolongada en el postoperatorio se
asocian a mayor aparición de infecciones urinarias que los no portadores. No es
raro encontrar un detrimento de la función renal durante el postoperatorio: la
hipotensión mantenida, deshidratación, pérdida de líquido intraoperatorio y
escasa reposición de los mismos pueden precipitar esta complicación que se
manifestará inicialmente por oliguria.
Algunas de
las complicaciones postquirúrgicas simplemente alargarán el periodo
postoperatorio; otras, originarán un resultado no satisfactorio de la cirugía;
pero hay un porcentaje de ellas que pueden poner en peligro la vida del
paciente.
El paciente
quirúrgico anciano es frágil. A su situación y comorbilidad previa se le añade
la agresión quirúrgica y el estrés de la hospitalización; por eso, con estos
pacientes se habrán de extremar los cuidados y vigilancia para detectar y
yugular de forma precoz cualquier tipo de complicación.
2.6.- Valoración psicológica del enfermo quirúrgico.
Un pilar fundamental a la hora de afrontar
el estrés de la cirugía es la situación psicológica del paciente.
En el paciente quirúrgico, son varias las
causas de miedo y ansiedad:
![]() Miedo a la
anestesia: teme no volver a despertar tras ella, a perder el control de
sí mismo durante sedación, etc.
Miedo a la
anestesia: teme no volver a despertar tras ella, a perder el control de
sí mismo durante sedación, etc.
![]() Miedo a la
propia enfermedad que motiva la intervención: miedo a que, a pesar de la
operación, su patología no se cure.
Miedo a la
propia enfermedad que motiva la intervención: miedo a que, a pesar de la
operación, su patología no se cure.
![]() Miedo al
dolor y complicaciones postoperatorias: hemorragias, infecciones,...
Miedo al
dolor y complicaciones postoperatorias: hemorragias, infecciones,...
![]() Miedo a morir:
tanto por su enfermedad como por el acto quirúrgico o sus complicaciones.
Miedo a morir:
tanto por su enfermedad como por el acto quirúrgico o sus complicaciones.
![]() Miedo al
cambio brusco: sobre todo en pacientes que se someten a intervenciones
agresivas como amputaciones de miembros, resecciones amplias en zonas
visibles,...
Miedo al
cambio brusco: sobre todo en pacientes que se someten a intervenciones
agresivas como amputaciones de miembros, resecciones amplias en zonas
visibles,...
![]() Miedo a la
nueva situación social: mayor dependencia de los demás, baja laboral,...
Miedo a la
nueva situación social: mayor dependencia de los demás, baja laboral,...
El personal de enfermería intentará
distintas estrategias para ayudar al paciente a controlar estos miedos:
![]() Detenerse a escuchar al paciente,
facilitándole que transmita sus miedos y angustias.
Detenerse a escuchar al paciente,
facilitándole que transmita sus miedos y angustias.
![]() Ofrecer información completa y veraz
tanto a él como a su familia.
Ofrecer información completa y veraz
tanto a él como a su familia.
![]() Reafirmar la confianza del enfermo en sí
mismo.
Reafirmar la confianza del enfermo en sí
mismo.
![]() Identificar los seres queridos que le benefician
con su compañía y ayudan a su relajación.
Identificar los seres queridos que le benefician
con su compañía y ayudan a su relajación.
![]() Averiguar cuáles son sus expectativas ante la
cirugía, corrigiendo aquéllas que sean irreales.
Averiguar cuáles son sus expectativas ante la
cirugía, corrigiendo aquéllas que sean irreales.
![]() Explicar los procedimientos que se le van a
realizar de forma comprensible y detallar los pasos de la rutina
perioperatoria.
Explicar los procedimientos que se le van a
realizar de forma comprensible y detallar los pasos de la rutina
perioperatoria.
![]() Instruirle sobre técnicas de relajación:
respiración lenta y profunda, reducción de estímulos sensoriales, duchas
calientes, técnicas de distracción como leer o escuchar la radio,... Si es
preciso, se consultará con su médico la posibilidad de administrar medicamentos
ansiolíticos.
Instruirle sobre técnicas de relajación:
respiración lenta y profunda, reducción de estímulos sensoriales, duchas
calientes, técnicas de distracción como leer o escuchar la radio,... Si es
preciso, se consultará con su médico la posibilidad de administrar medicamentos
ansiolíticos.
Las
intervenciones del personal de enfermería irán encaminadas a detectar problemas
de tipo psicológico del enfermo quirúrgico e intentar que su estado emocional
sea el más propicio antes de la cirugía.
BIBLIOGRAFÍA
- https://blogs.ugto.mx/enfermeriaenlinea/unidad-didactica-4-procedimientos-y-tecnicas-para-el-cuidado-del-paciente-en-los-periodos-pre-operatorio-trans-operatorio-y-post-operatorios/
- Berman-
Snyder - Kozier -Erb (2008) Fundamentos de enfermería Vol II- Editorial
Pearson. Capítulo 37- Enfermería perioperatoria página 939


















.png)